社会福祉法人 仁生社
江戸川病院

1、固定術:昭和50年代半ばにその使命を終える。
2、骨頭切除術:昭和50年代半ばに、その使命を終える。
3、筋解離術:成績が安定しないので、適応が困難である。
4、骨切り術(骨盤骨切り術、大腿骨骨切り術)
一定の除痛効果はあるが、条件が良くないと長持ちしない。またやらなくても良い手術をしてしまう。(オーバーサージェリー)の可能性がある。
1から3については、今後行われることはないと思われます。4の骨切り術について言えば、確かにRAOについては良い感触がありますが、オーバーサージェリーの可能性は常につきまとうと思われますので、適応は慎重につけたいと考えます。
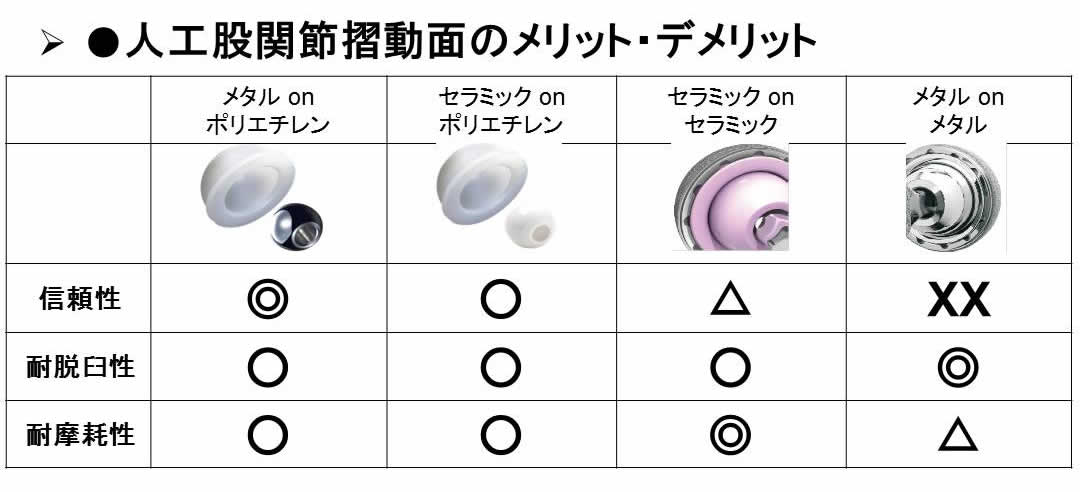
人工股関節摺動面には4通りの可能性がありますが、日本で多く用いられているのはメタルまたはセラミックonポリエチレンです。
それぞれに得失がありますが、セラミックはどうしても破損のリスクがあること、メタルonメタルは金属イオン溶出の問題があることは知っていて良いでしょう。
実は21世紀に入った頃から、人工股関節手術の成績が安定してきました。
そこで従来の“正確に人工関節を設置するためには、皮切は大きくてもかまわない”を一歩進めて、“もう人工関節を正確に設置することは当たり前なのだから、できれば手術の時に皮膚や筋肉など周囲の組織を傷めない方が良いだろう”という考え方が生まれてきた。
手術侵襲を小さくした方が良いと言われた場合、反対する人はいない。従ってMISについての反論(危惧)は、小さな皮切で手術をした場合、本当に中身まで正確に手術ができているだろうかという懐疑に尽きると思われる。
この点については今後も引き続き検討が必要である。
人工膝関節手術と違って、人工股関節のMISは、進入法の変更を伴っていた。
その特徴として当初筋肉を切らない、そのため人工股関節手術に特有の合併症である脱臼しないと言われた。
日本では、従来後側方進入法(PL)が多く行われていたが、新たに前方進入法(DAA)、前側方進入法(OCM)が提案された。
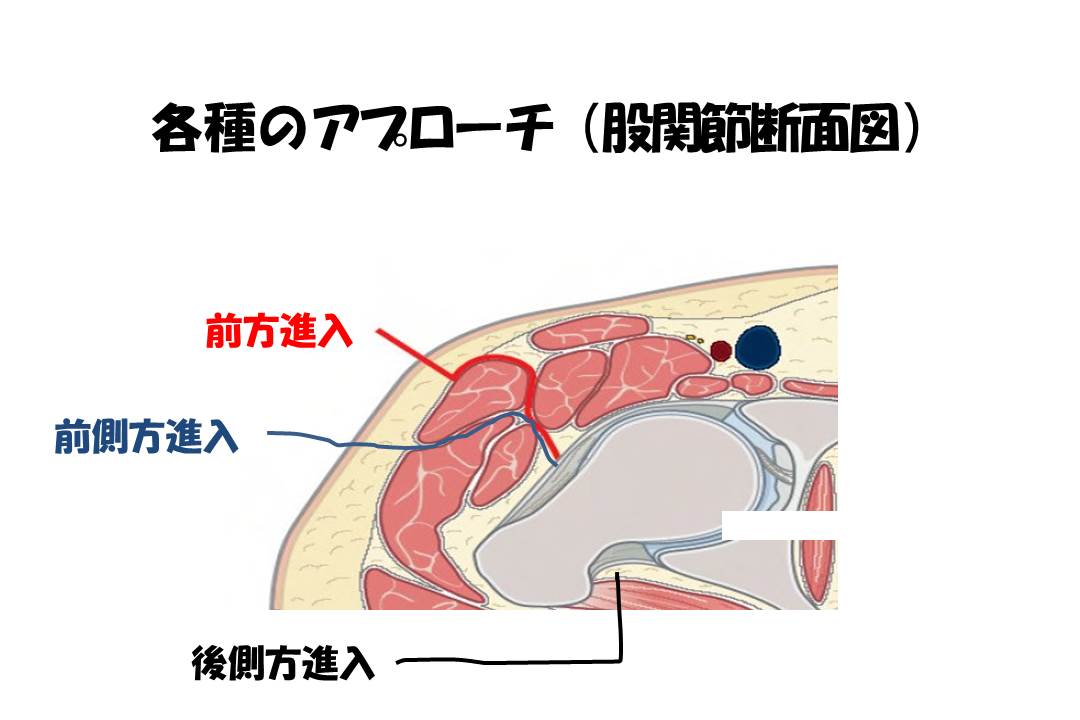
前方進入法 (DAA)とは、大腿筋膜張筋と縫工筋、大腿直筋の間から股関節前方へ達する方法です。
前側方進入法 (miniOne,OCM)とは、大腿筋膜張筋の後縁で大腿筋膜を切開し、大腿筋膜張筋と中殿筋の間で進入する方法で、股関節を屈曲して行うとminiOne、股関節をコブラツイスト(プロレスの技)のように伸展するとOCMということになります。
後側方アプローチは大殿筋を分けて、短外旋筋群を大転子後方で切離して関節に到達する方法です。
次にそれぞれの得失について考えます。
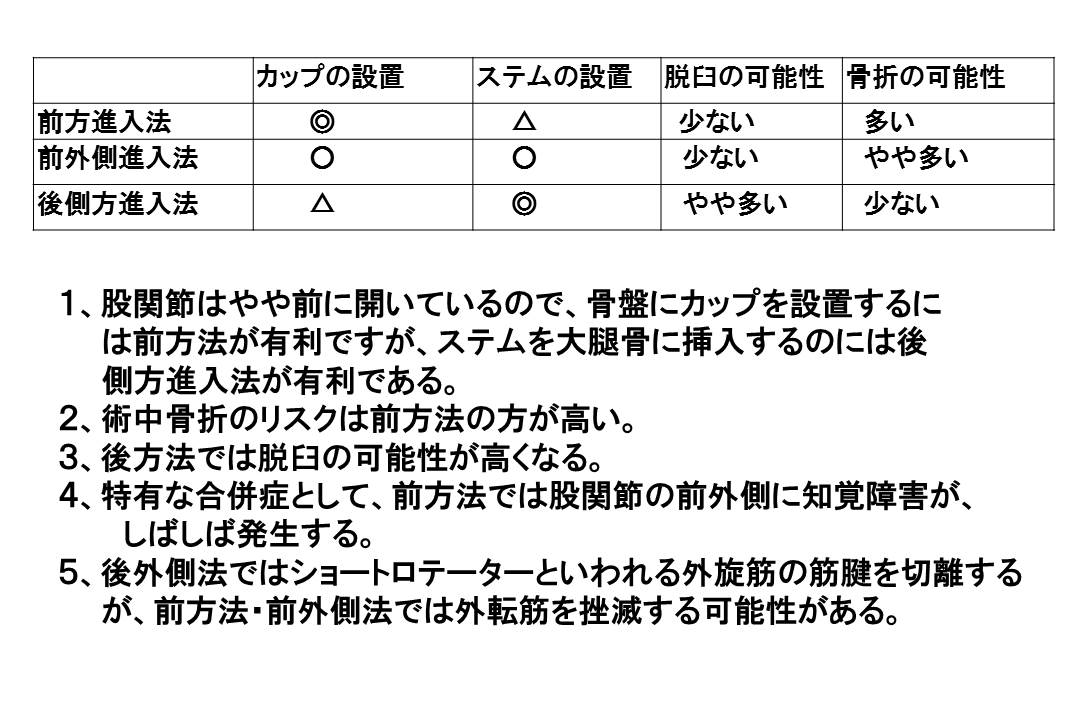
表から、それぞれの手術法が一長一短であることがお分かりいただけると思いますが、前方法では高頻度に知覚障害が出現すること、また前方法と前外側法では骨折の可能性や片脚で立つ時に重要な役割を果たす外転筋を挫滅する可能性が高くなること、後外側法では外転筋の挫滅を回避できる可能性が高いこと、ステムを正確に設置できることで、長持ちする人工関節手術が可能なことから、当院では後外側進入法を採用しています。
脱臼のリスクについては、議論のあるところですが、関節包をきちんと再建することで軽減することが可能です。
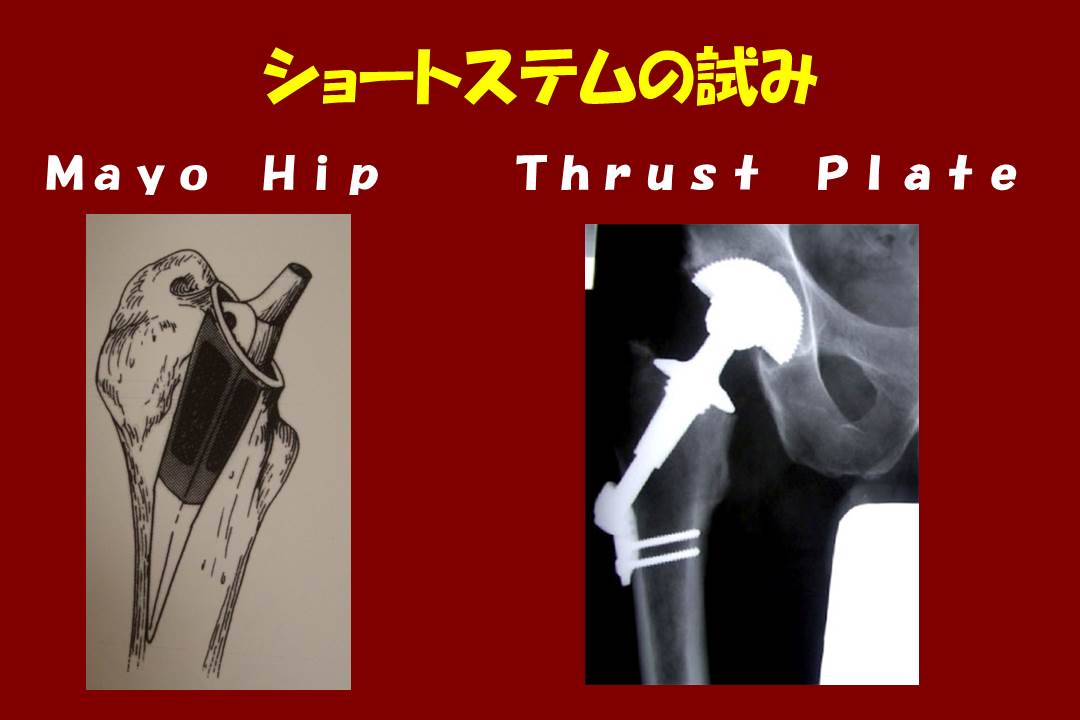
健常な骨を残しておくために、初回手術に小さなステムを用いて2回目に備えるという考え方も成り立ちます。
これが真の意味でのMIS(MI-THA)でしょう。ただこういうステムを使った場合、安定性の良い従来型のステムを使った場合より、ゆるんでしまう事例が増える可能性があることも推測されます。
冒険と安定はいつもうらはらです。
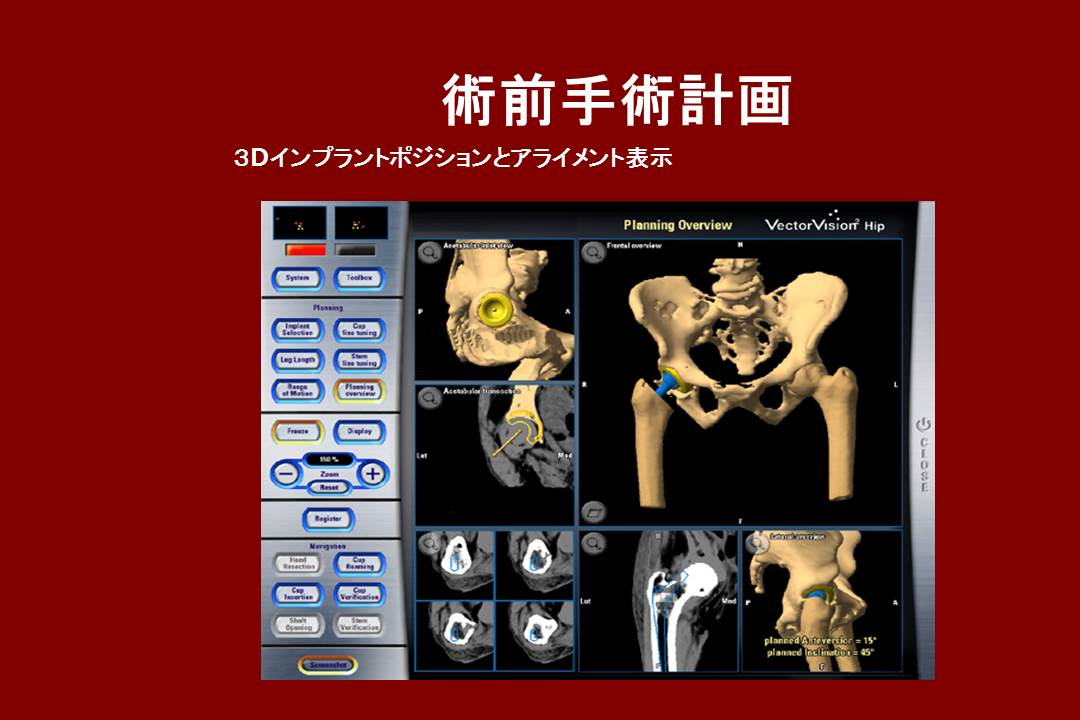
これは人工股関節手術をシミュレーションした画像です。術前に人工関節のサイズや入れ方等を検討してから手術に臨んだ方が、短時間で正確な手術ができる筈です。
しかし日本中でこのシステムを取り入れている施設は数%以下にとどまっているそうです。
何故でしょうか?
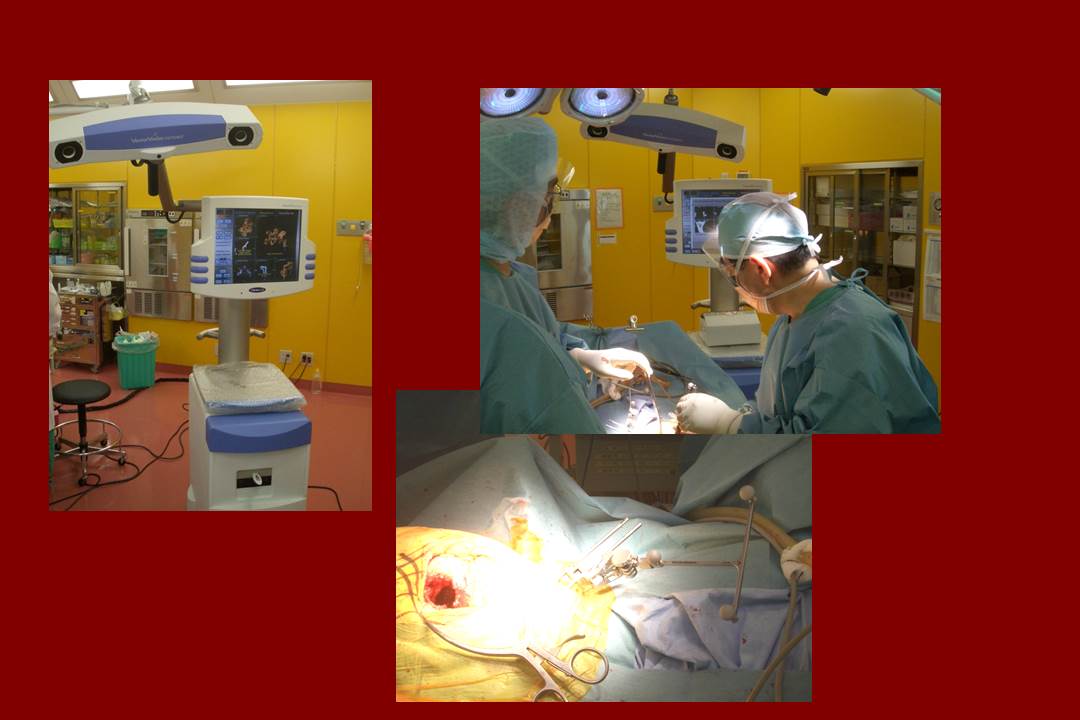
これは当院で術中ナビゲーションを用いて手術を行っているところですが、残念ながら現在は用いていません。その理由は、勿論高価であること(日本の医療は厚労省の管轄下にあって、ナビのシステムを導入すると病院は赤字になってしまいます)もありますが、従来ナビ無しで手術をしてきた医者にとって、無ければ無くてもやれること、案外ナビの利用が時間を含めて面倒なことがあります。
自動車のナビだって無ければ無いでやっていたでしょう。それと同じことです。
ただ将来、股関節外科医になった最初からナビがある施設で育った医者が主流になった時は、ナビは無くてはならないものになるでしょう。

ここで現在使われているステムの2大潮流であるアメリカ発のトータルコンタクトとドイツ発のマクロアンカーリングの相違を確認しておきましょう。
左図のトータルコンタクトでは、体重でステムが骨髄腔に押し込まれると、
髄腔を押し広げようという力(フープストレスといいます)が発生して安定性を保ち、右図のマクロアンカーリングでは、断面図で見るようにステムの角が骨皮質に食い込んで安定するというメカニズムが働きます。
角を立てるということが骨粗鬆症の強い場合は不向きだと思っていましたが、採用してみると案外大丈夫なように感じています。

人工股関節手術には図のような合併症のリスクがあり、周手術期合併症の頻度はおよそ表に示した通りです。
外科医としては、感染を起こさないためには筋肉などの挫滅を起こさないファインな手術、脱臼を招かないためには正確な人工関節の設置を心掛けますが、血栓症については不可抗力の面があり、フットポンプや薬物あるいは早期運動療法でできる限り予防します。
一方晩期合併症は、周手術期よりかなり頻度は低く、統計的な数値をだすことは困難です。
これらの数値を足しても合併症の頻度は5%には届きませんので、人工股関節の成功率は充分高いと言えるのでしょう。

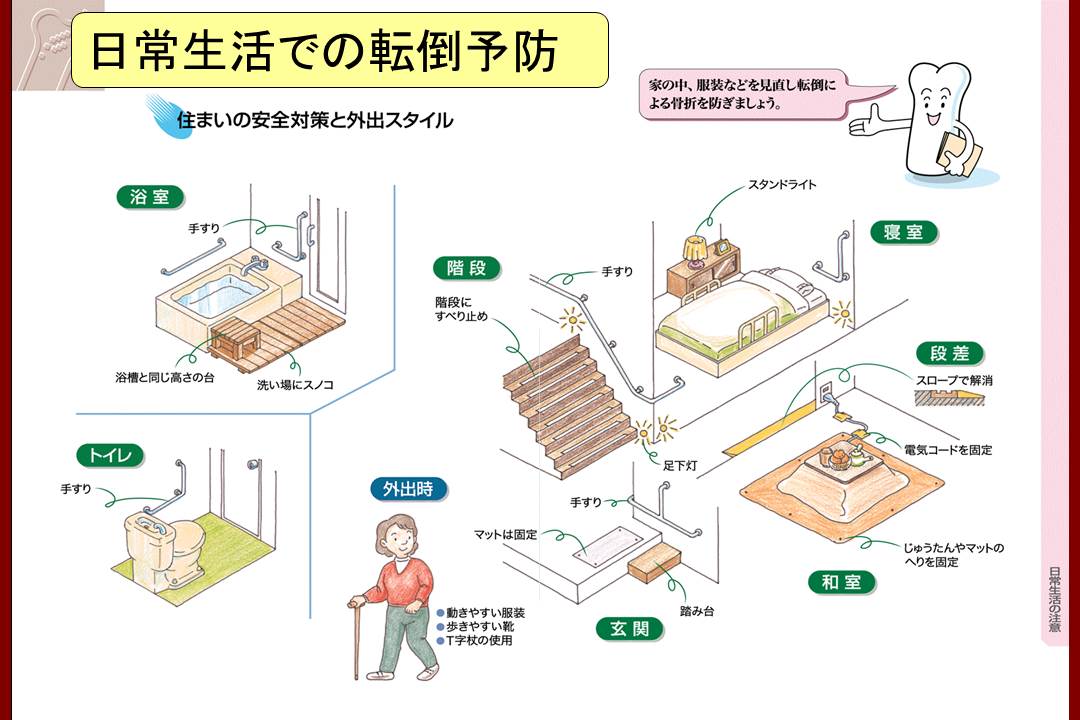
人工股関節を長持ちさせるために、患者さんサイドでできることは、まず転倒の予防です。
その為にはロコモーショントレーニングが有効ですので、日本整形外科学会やロコモ チャレンジ!推進協議会のホームページを参照してください。
また杖は、理想を言えば使わなくて済むのだが、折り畳み式の杖を時と場合に応じて使うというのが賢明な態度と思います。
人工股関節は大きく動かせば、必ずステムのネックとカップが当たってきます。
それぞれの手術法によって、好ましくない肢位があると思いますので、説明を聞いたうえで日常注意してください。
メタボ、骨粗鬆症の予防は言うまでもないでしょう。
最後に頻度は低いのですが感染の注意です。
体内に埋入された金属の表面にバイオフィルム(最近TVコマーシャルでも出てきます)が張って、そこにばい菌がもぐり込んでしまうとこじれる危険性があるのです。
そこで気管支炎、肺炎、膀胱炎、腎盂炎などの細菌感染やひどい風邪などを引いて体調が悪くなった時は早めに抗生剤を服用していただいたほうが無難です。
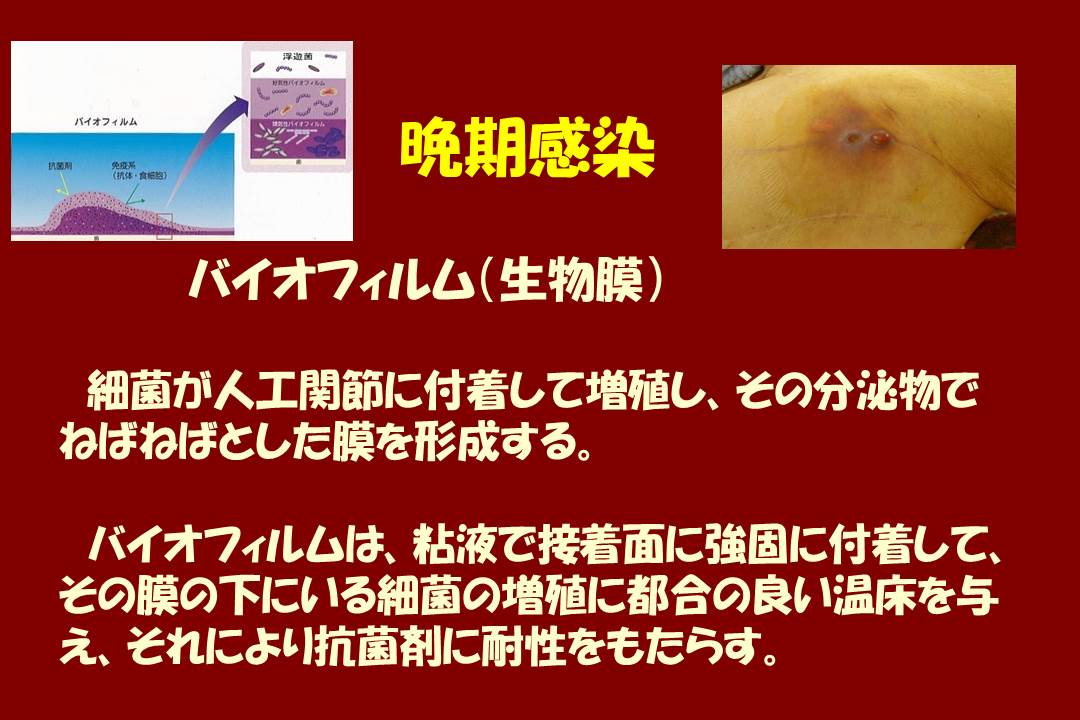
もし体内に、重大な感染症が起きる、或いは起きそうな時は、早めに医師に相談し、抗生剤を服用してください。

人工股関節手術も始まって50年近くが経過して、合併症さえ起こさなければ、通常の生活をおくるぐらいなら充分その使命を果たせるところまで来たように思われます。
また人間の骨の形は有史以来変わっていません。従って人工関節のデザインは現状では変わりようがありません。ただもし人工関節の材質が変われば、そこに一つの新たな可能性が生じてくると思われます。

例えば、現在もMPCポリマー加工やビタミンE配合など、摩耗を減らす努力が色々なされています。
ただより大きな問題は人工関節の材質よりも自前の骨の方が加齢と共に劣化してくるということなのです。
一言でいえば骨粗鬆症の問題です。
現在の人工股関節手術は、痛みを除いて、ごく普通の生活なら充分に楽しんでいただけるところまで来ていると思います。
コンタクトスポーツや全力で行うスポーツは推奨されませんが、ゴルフ、ゲートボール、水泳などなら問題なく楽しんでいただけます。
スイスに留学していた時、患者さんに“俺の股関節はすっかりダメになったらしいから、もっと丈夫な金属の関節にしてくれ!”と言われて驚いたことがあります。
色々な考え方があるものです。やや年配の方ならバイオニックジェミーというTV番組をご存知かもしれませんし、パラリンピックでも義足のアスリートがすごいスピードで走ったり、跳ねたりできるのを見ることができます。ロボット技術が発達すると、こんな夢が見られるようになるかもしれません。